Теловелярный (паратонзиллярный) доступ к четвертому желудочку
Ю. А. Григорян, А. Р. Ситников
Обычно хирургический доступ к четвертому желудочку проводится путем рассечения нижних отделов червя мозжечка, что позволяет удалить различные патологические образования, расположенные как в полости желудочка, так и в стволе головного мозга. Расщепление нижней половины червя мозжечка позволяет хорошо визуализировать ствол головного мозга от Сильвиева водопровода до отверстия Мажанди, однако осмотр боковых выворотов желудочка вплоть до отверстий Люшка весьма затруднителен и требует значительной латеральной ретракции разведенных полушарий мозжечка. Рассечение нижнего червя мозжечка, производимое через значимые в функциональном отношении пирамиду, язычок и узелок, сопровождается возникновением синдрома нижнего червя (caudal vermis syndrome). Этот синдром включает нарушение равновесия с туловищной атаксией, нарушение походки, нистагм и дрожание головы и туловища, а также преходящий мозжечковый мутизм, наблюдаемый у детей. Коагуляция и рассечение нижних отделов червя с разведением в стороны полушарий мозжечка может сопровождаться повреждением зубчатых ядер, расположенных у верхней границы миндалин в заднелатеральных отделах крыши четвертого желудочка. При дисфункции зубчатых ядер к синдрому нижнего червя присоединяются более выраженные нарушения равновесия и интенционный тремор во время произвольных движений в конечностях [2 – 5, 9 – 11, 14, 15]. Детальное исследование микрохирургической анатомии мозжечка и ствола головного мозга привело к использованию естественных щелей между отдельными нервными структурами в качестве путей доступа к различным областям, включая и полость четвертого желудочка [6 – 8, 12, 13]. Для доступа к четвертому желудочку M. G. Yasargil использовал разделение тонзиллоувулярной щели между миндалиной и язычком червя мозжечка, что не требует разрушения мозговой ткани [16]. T. Matsushima и соавт. предложили альтернативный подход посредством разведения церебелломедуллярной щели между продолговатым мозгом и миндалиной мозжечка [6]. Указанные микрохирургические методики, производимые через естественное пространство между миндалиной мозжечка, продолговатым мозгом и язычком червя мозжечка, обеспечивают сравнительно безопасный доступ к четвертому желудочку. Вследствие того, что полость желудочка открывается после последовательного рассечения сосудистой выстилки (tela choroidea) и нижнего мозгового паруса (inferior medullary velum), данная методика получила название теловелярного доступа к четвертому желудочку [8]. В настоящей работе представлен опыт применения вариантов теловелярного подхода для микрохирургического удаления различных патологических новообразований четвертого желудочка и ствола головного мозга.
Материал и методы. Теловелярный доступ к четвертому желудочку проведен пациентам с опухолевыми и сосудистыми поражениями мозжечка и ствола головного мозга. Всего оперировано 26 пациентов в возрасте от 17 до 66 лет (в среднем 41,5 лет), из них 11 женщин и 15 мужчин. Во всех случаях проведено общее клинико-лабораторное обследование, оценка неврологического статуса, а также МРТ и/или КТ головного мозга до и после хирургического вмешательства. Основные клинические, гистологические и хирургические характеристики представленной группы пациентов приведены в таблице 1. Наиболее часто встречались эпендимомы, выявленные у 8 пациентов, и кавернозные ангиомы – у 5, а также папилломы сосудистого сплетения – у 3 и эпидермоиды – у 3 больных. Эпендимомы обычно занимали большую часть просвета желудочка и у 2 пациентов также распространялись в область бокового выворота. Кавернозные ангиомы локализовались внутри ствола головного мозга и во всех случаях сопровождались участками перифокального кровоизлияния в подострой стадии. Эпидермоиды, врожденные аваскулярные опухоли, располагались в четвертом желудочке, занимая практически всю его полость и один из боковых выворотов, через который выходили в мостомозжечковый угол. Хориоидпапилломы были представлены обильно вакуляризированными опухолевыми узлами, расположенными преимущественно в области бокового выворота четвертого желудочка с умеренным распространением в цистернальное пространство. Неврологические проявления обнаруженных опухолевых и сосудистых поражений зависели от их локализации относительно структур мозжечка и ствола головного мозга, а также сопутствующей окклюзионной гидроцефалии. Наиболее выраженные неврологические симптомы отмечены у 8 пациентов при неопластических процессах, захватывающих ствол головного мозга. Клинические признаки выпадения функций проводящих путей, ядер и корешков краниальных нервов, от умеренной до выраженной степени тяжести, чаще наблюдались при внутристволовой локализации опухоли, особенно при латерализации в сторону бокового выворота четвертого желудочка. Выявленный у 20 больных гипертензионно-гидроцефальный синдром развивался вследствие нарушения тока ликвора на различных уровнях четвертого желудочка от Сильвиева водопровода до отверстия Мажанди. Четкой корреляции между гистологическим типом новообразований и неврологическими нарушениями выявлено не было. Относительно быстрая манифестация клинического синдрома в большинстве случаев была вызвана либо повторными геморрагиями в строму опухоли, либо резко прогрессирующей окклюзией четвертого желудочка.
Методика теловелярного доступа к четвертому желудочку.
Все оперативные вмешательства произведены под эндотрахеальным наркозом в положении больного сидя с жесткой фиксацией головы в положении умеренного сгибания. При выраженной окклюзионной гидроцефалии проводилось дренирование заднего рога бокового желудочка. Выполнялся срединный доступ с последующей субокципитальной краниэктомией (реже краниотомией), латерализованной в сторону планируемого подхода. При низком расположении каудального полюса миндалин мозжечка краниотомия дополнялась ламинэктомией атланта для обеспечения адекватного угла визуализации щелевидного пространства между миндалиной и продолговатым мозгом. Для полного обнажения миндалины мозжечка твердая мозговая оболочка рассекалась вертикальным или Y-образным разрезом с последующим оттягиванием лоскутов фиксирующими швами. После вскрытия большой затылочной цистерны и истечения ликвора пересекались арахноидальные сращения между миндалинами мозжечка, и оценивалась проходимость отверстия Мажанди. Выбор необходимого варианта теловелярного доступа и проведение последующих этапов оперативного вмешательства зависел от локализации и размеров патологического новообразования в области четвертого желудочка. Доступ к полости четвертого желудочка обеспечивался поэтапным раскрытием естественных щелей между миндалиной мозжечка и продолговатым мозгом (тонзилломедуллярный подход) и/или миндалиной и язычком червя мозжечка (тонзиллоувулярный подход) (рис. 1).
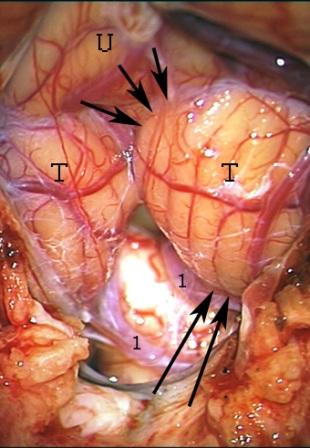
Рис. 1. – Анатомические ориентиры для проведения теловелярного (паратонзиллярного) подхода. Длинные стрелки указывают на тонзилломедуллярную щель, а короткие – на тонзиллоувулярную щель.
Тонзилломедуллярный вариант. Миндалина мозжечка отводилась латерально и несколько вверх, что позволяло визуализировать и выделить из арахноидальных сращений тонзиллярный сегмент задней нижней мозжечковой артерии. Обычно артерия отводилась вместе с миндалиной мозжечка, а ее тонкие ветви, переходящие на хориоидальную выстилку нижних отделов крыши четвертого желудочка к сосудистому сплетению коагулировались и пересекались. В тех случаях, когда в зоне оперативного доступа располагалось место бифуркации задней нижней мозжечковой артерии, ее ветви к полушарию и червю мозжечка после дополнительной диссекции смещались вместе с миндалиной. Растяжение сосудистой выстилки при ретракции миндалины мозжечка позволяло четко идентифицировать данную структуру и пересечь ее несколько выше места прикрепления полосок выстилки к продолговатому мозгу вдоль нижнелатерального края дна четвертого желудочка. При рассечении сосудистой выстилки вдоль тонзилломедуллярной щели дополнительно выделяли проксимальные сегменты передней нижней мозжечковой артерии, и на данном этапе хирургического вмешательства сохраняли ее тонкие перфорирующие ветви, идущие к продолговатому мозгу (рис. 2). Дальнейшее раскрытие тонзилломедуллярной цистерны проводилось путем последовательного рассечения сосудистой выстилки крыши четвертого желудочка, в результате чего обнажался боковой выворот, сосудистое сплетение и отверстие Люшка. Для полноценной визуализации этих латеральных отделов желудочка иногда требовалась ретракция не только миндалины, но и двубрюшной доли мозжечка. После завершения тонзилломедуллярного подхода хорошо идентифицировалась нижняя ножка мозжечка, формирующая верхнюю стенку отверстия Люшка, а также корешки каудальной группы краниальных нервов и комплекс вестибулокохлеарного-лицевого нервов в верхнелатеральном углу под сосудистым сплетением.
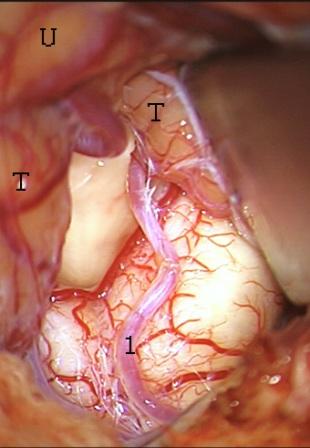
Рис. 2. – Правая миндалина мозжечка поднята вверх и латерально после разделения тонзилломедуллярной щели.
Тонзиллоувулярный вариант. Следующим этапом теловелярного доступа является разделение щели между верхнемедиальными отделами миндалины и язычком мозжечка. Для этого миндалину мозжечка смещали латерально от язычка червя, что позволяло открыть сосудистую выстилку и мозговой парус. Последовательная коагуляция и рассечение этих структур производилась вверх от отверстия Мажанди с постепенным ростральным смещением червя мозжечка. В процессе диссекции мозжечковых структур обычно выделялась краниальная или супратонзиллярная петля задней нижней мозжечковой артерии, расположенная у нижней границы мозгового паруса. Под тонкой сосудистой выстилкой между язычком и миндалиной мозжечка обычно хорошо визуализировалось сосудистое сплетение четвертого желудочка и тонкие хориоидальные ветви от задней нижней мозжечковой артерии (рис. 3).
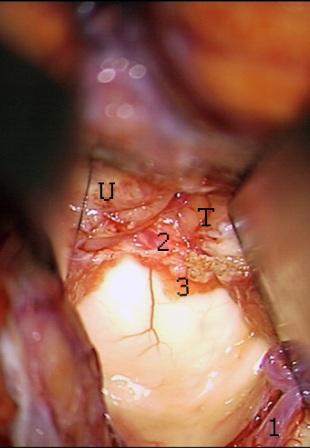
Рис. 3. – Разделение тонзиллоувулярной щели с обнажением сосудистого сплетения.
Эти артериальные сосуды коагулировались и пересекались вместе с расположенными в сосудистой выстилке притоками церебелломедуллярной вены, идущей по крыше четвертого желудочка в направлении бокового выворота. При выявлении высокого расположения бифуркации задней нижней мозжечковой артерии на уровне нижнего края тонзиллоувулярной щели обе ее ветви после дополнительной диссекции обычно смещались латерально вместе с миндалиной мозжечка. Последующее рассечение нижнего мозгового паруса на 2-3 мм и дополнительное разведение миндалины и язычка мозжечка друг от друга позволяло широко раскрыть полость четвертого желудочка с полноценной визуализацией его ростральных отделов до Сильвиева водопровода (рис. 4).
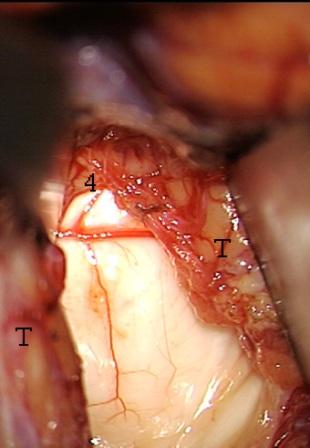
Рис. 4. – Миндалина и язычок мозжечка отведены друг от друга и рассечен нижний мозговой парус.
Результаты. Удаление опухолей проводилось с помощью стандартной микрохирургической техники, направленной на максимально возможную в каждом отдельном случае резекцию новообразования с обязательным сохранением, как структуры, так и сосудистых притоков ствола головного мозга. Распространение опухолевой ткани в большую затылочную цистерну иногда сопровождалось смещением миндалины мозжечка вверх и латерально. В подобных случаях каудальный отдел опухоли проникал в церебелломедуллярную щель, и диссекция опухоли фактически представляла собой тонзиллоувулярный вариант доступа. После завершения соответствующего для каждого клинического наблюдения варианта теловелярного доступа последующие микрохирургические манипуляции производили в зависимости от расположения опухолевого узла в просвете четвертого желудочка или в стволе головного мозга. Расположенную в полости желудочка патологическую ткань удаляли поэтапно с помощью коагуляции, аспирации и ультразвукового дезинтегратора, причем выбор техники резекции был обусловлен плотностью и степенью васкуляризации опухоли. При локализации патологического очага внутри ствола головного мозга тонкий слой мозговой ткани раздвигали для адекватной визуализации, дальнейшей диссекции и резекции. Микрохирургическая диссекция была направлена на резекцию новообразований до макроскопически определяемой границы опухоли с отечной мозговой тканью. Оценка степени радикальности хирургических вмешательств по данным КТ и МРТ головного мозга (на следующий день и спустя 9-10 суток после оперативного лечения) показала, что в 24 наблюдениях опухолевая ткань была удалена макроскопически тотально и в 2 случаях достигнута субтотальная резекция новообразований. В 1 наблюдении лимфомы ствола головного мозга смерть наступила через 2 месяца после хирургического вмешательства, не сопровождавшегося нарастанием неврологических нарушений, вследствие сепсиса, обусловленного двухсторонней пневмонией. В 1 наблюдении эпидермоидной опухоли IV желудочка в раннем послеоперационном периоде развился летальный исход вследствие острой сердечно-сосудистой недостаточности. Анализ осложнений выявил 2 случая гнойного менингоэнцефалита, регрессировавшего на фоне наружного люмбального дренирования и антибиотикотерапии. У 1 пациента на вторые сутки после резекции анапластической эпендимомы выявлена внутрижелудочковая гематома, удаленная при повторном хирургическом вмешательстве. В 2 случаях в послеоперационном периоде было зафиксировано нарастание гидроцефалии, обусловленной отеком ствола головного мозга с нарушением проходимости IV желудочка, что потребовало проведения наружного вентрикулярного дренирования сроком на 3 и 5 дней. Развившаяся в 1 наблюдении раневая ликворея была устранена наружным люмбальным дренированием в течение 5 суток. Во всех 20 наблюдениях с гипертензионно-гидроцефальным синдромом регресс окклюзионной неврологической симптоматики, имеющейся до оперативного вмешательства, сопровождался уменьшением степени расширения желудочков и улучшением состояния пациентов. В ближайшем послеоперационном периоде у 12 больных выявлены симптомы и знаки, указывающие на нарастание неврологического дефицита. Среди них у 8 пациентов отмечена дисфункция лицевого и отводящего нервов на стороне патологического новообразования, у 6 – пирамидная односторонняя слабость конечностях, у 3 – сенсорные расстройства, у 8 – атактические нарушения, проявляющиеся в различных сочетаниях. Следует отметить, что появление неврологических осложнений наблюдалось не только у пациентов с внутристволовым расположением патологических новообразований, но и после резекции некоторых эпендимарных опухолей ствола головного мозга с преимущественным экзофитным ростом в полость четвертого желудочка. Частичное восстановление возникших нарушений в течение ближайших 2-3 недель после микрохирургической резекции опухолей указывает на то, что ухудшение неврологической картины заболевания было обусловлено не только интраоперационным повреждением, но и послеоперационным отеком и/или ишемией функционально важных структур ствола головного мозга. При последующем наблюдении за 16 пациентами в отдаленном периоде от 3 месяцев до 7 лет (в среднем 3,5 лет) отмечено, что такие неврологические симптомы как пирамидная недостаточность, сенсорные и атактические нарушения подверглись значительному регрессу. Восстановление утраченных функций при параличе лицевого и отводящего нервов, парезе взора в сторону (поражение продольного пучка) отмечено только у 4 пациентов, в то время как в оставшихся 4 наблюдениях неврологические выпадения не претерпели существенного регресса. Теловелярный доступ для обнажения патологических новообразований, расположенных в полости четвертого желудочка и стволе головного мозга, использовался в различных модификациях. Тонзилломедуллярный вариант проведен в 6 случаях, тонзиллоувулярный – в 9 и их одностороннее сочетание в 11 случаях.
Теловелярный подход к четвертому желудочку иллюстрируется клиническим наблюдением из представленной серии пациентов (№ 11, таблица 1).
Больная К., 47 лет, поступила в клинику с жалобами на постепенно нарастающие в течение последнего года диффузную головную боль, тошноту и пошатывание при ходьбе. Неврологическая оценка выявила значительное равномерное повышение рефлексов со всех конечностей без патологических стопных знаков, а также грубые нарушения координации, более выраженные слева. При МРТ головного мозга обнаружены округлые узлы опухоли, интенсивно и равномерно накапливающей контрастное вещество, в области левого бокового выворота четвертого желудочка с распространением в мостомозжечковый угол (рис. 5, а, б).
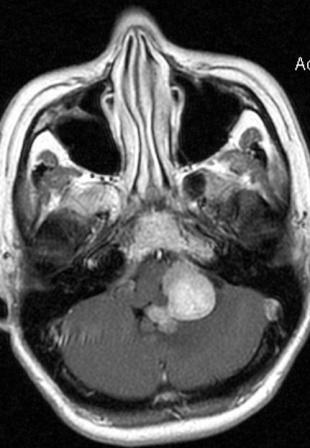
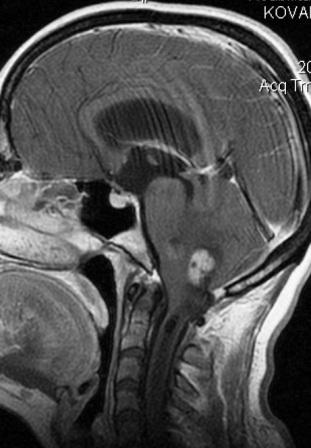
Рис. 5 (а, б). – МРТ головного мозга больной К. до операции. Опухоль четвертого желудочка распространяется через левый боковой выворот в мостомозжечковый угол. Сопутствующая окклюзионная гидроцефалия и гидросирингомиелия.
Компрессия и дислокация ствола головного мозга с окклюзией четвертого желудочка сопровождалась значительным расширением третьего и боковых желудочков с перивентрикулярным свечением. Миндалины мозжечка опущены до уровня нижнего края дуги С1 позвонка (отсутствие большой затылочной цистерны) и значительное расширение центрального канала шейного отдела спинного мозга (гидросирингомиелия). В положении пациентки сидя, под эндотрахеальным наркозом 26.06.2008 проведено наружное дренирование заднего рога бокового желудочка слева. Срединным подходом произведена субокципитальная краниэктомия с латерализацией влево и ламинэктомия атланта. Края вертикального линейного разреза твердой мозговой оболочки подшиты в стороны. Миндалины мозжечка заполняют большую затылочную цистерну, а отверстие Мажанди перекрыто плотной паутинной оболочкой. Между левой миндалиной мозжечка и продолговатым мозгом выявлена патологическая ткань, по нижнему краю которой располагается задняя нижняя мозжечковая артерия (рис. 6).
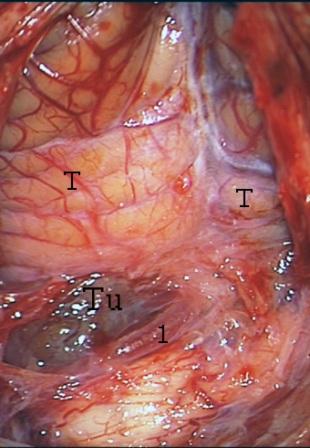
Рис. 6. – Между левой миндалиной мозжечка и продолговатым мозгом через паутинную оболочку визуализируется опухоль.
Миндалина мозжечка приподнимается вверх для выделения нижнего полюса опухоли, причем паутинная оболочка церебелломедуллярной щели значительно выбухает, что облегчает последующую микрохирургическую диссекцию (рис. 7).
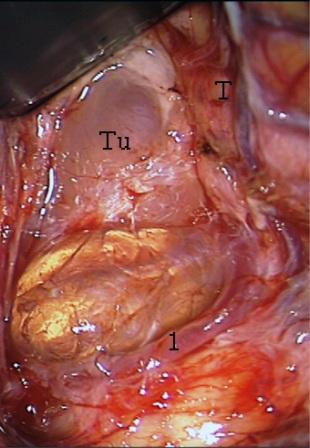
Рис. 7. – Левая миндалина отведена вверх после разделения тонзилломедуллярной щели.
После рассечения арахноидальной мембраны тонзилломедуллярной щели визуализируется каудо-латеральная часть ствола головного мозга и опухолевый узел, к нижне-медиальному отделу которого прилежит область бифуркации левой задней нижней мозжечковой артерии, которая выделена после дополнительного разделения тонзиллоувулярной щели (рис. 8).
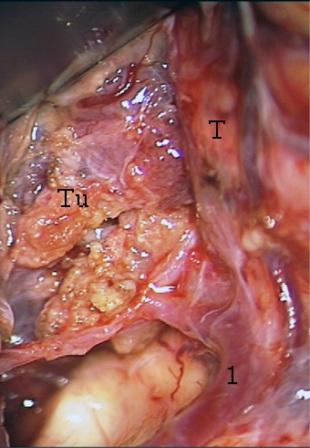
Рис. 8. – Односторонним теловелярным подходом открыта опухоль четвертого желудочка, распространяющаяся в боковой выворот и мостомозжечковый угол.
Широкое раскрытие полости четвертого желудочка в вертикальном и латеральном направлениях путем полного одностороннего раскрытия церебелломедуллярной щели позволило идентифицировать источники кровоснабжения опухоли. Ветви задней нижней мозжечковой артерии и тонкие сосуды, исходящие из сосудистого сплетения, коагулированы и пересечены. После деваскуляризации опухолевый узел отделен от ствола головного мозга и удален отдельными фрагментами из ростральных отделов полости желудочка с визуализацией Сильвиевого водопровода (рис. 9).
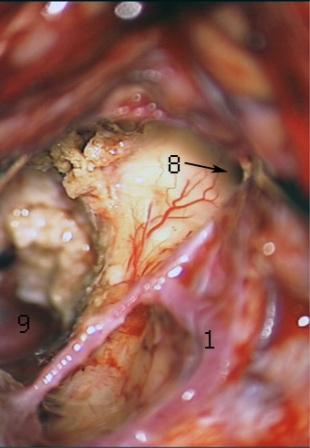
Рис. 9. – Тотальное удаление опухоли с обнажением ствола головного мозга (дно четвертого желудочка) и Сильвиева водопровода.
Постепенное выделение и удаление латеральных отделов опухоли, распространяющейся из бокового выворота четвертого желудочка в средние и нижние отделы мостомозжечкового угла, позволило идентифицировать и сохранить лицевой и вестибулокохлеарный нервы, а также каудальную группу краниальных нервов (рис. 10).
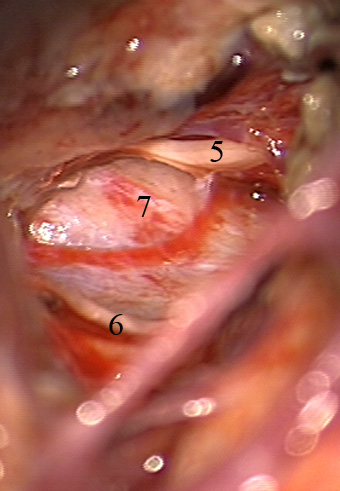
Рис. 10. – Сохраненные корешки краниальных нервов в мостомозжечковом углу после удаления опухоли.
Рана закрыта послойно, и послеоперационный период протекал без осложнений. При микроморфологическом исследовании удаленного патологического материала обнаружена хориоидпапиллома. Последующая клиническая оценка показала регресс гипертензионного синдрома и координаторных нарушений без возникновения каких-либо дополнительных неврологический нарушений. Повторная МРТ через 10 дней после хирургического вмешательства подтвердила тотальное удаление опухоли, регресс гидроцефалии и гидросирингомиелии (рис.11, а, б).
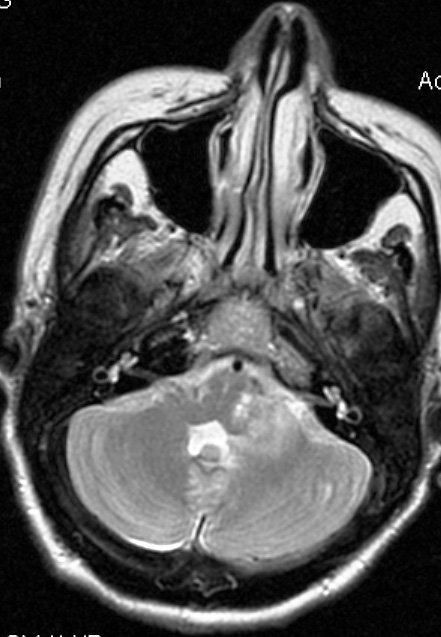
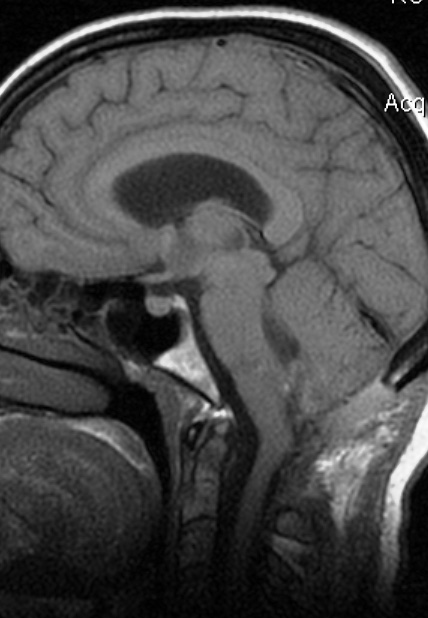
Рис. 11 (а, б). – МРТ головного мозга больной К. через 10 дней после операции. Тотальное удаление опухоли с регрессом гидроцефалии и гидросирингомиелии.
Обсуждение. Подробное описание магнитнорезонансной и микрохирургической анатомии церебелломедуллярной щели с целью использования этого естественного пространства для доступа к четвертому желудочку представлено в 1992 году T. Matsushima и соавт., клинический материал которых составил 9 пациентов с различными по структуре и локализации опухолями ствола головного мозга и мозжечка, распространяющихся в полость четвертого желудочка [6]. Опыт микрохирургического подхода к полости четвертого желудочка без расщепления нижних отделов червя мозжечка позднее опубликован рядом авторов, которые подчеркивали относительную безопасность методики и указывали на ее преимущества не только у взрослых пациентов, но и в педиатрической практике [2 – 5, 9 – 11, 13 – 15]. Термин «теловелярный подход» предложен A. C. M. Mussi и A. L. Rhoton, Jr., которые на основании детального анатомического исследования мозговых и васкулярных структур показали возможность микрохирургического разделения церебелломедуллярной щели, окружающей миндалину мозжечка и отделяющей ее от продолговатого мозга и нижних отделов червя мозжечка [8]. Вследствие различного использования анатомической терминологии в англоязычной литературе «теловелярный доступ» иногда обозначается как «трансцеребелломедуллярный», «доступ по церебелломедуллярной щели» или «субтонзиллярный подход». В качестве альтернативного обозначения нам представляется целесообразным использование термина «паратонзиллярный доступ» вследствие того, что микрохирургический подход осуществляется вдоль естественных границ вокруг миндалины мозжечка и полость четвертого желудочка раскрывается, главным образом, посредством ретракции самой миндалины вверх и в сторону. T. Matsushima и соавт. предложили три варианта микрохирургической диссекции церебелломедуллярной щели для наиболее полноценной визуализации патологических образований в различных отделах четвертого желудочка [7]. «Экстенсивная методика» предназначена для обнажения глубинной парамедианной области вблизи Сильвиева водопровода и заключается в проведении двухстороннего разделения церебелломедуллярной щели на всем ее протяжении. Двухстороннее сочетание тонзилломедуллярной и тонзиллоувулярной диссекции обеспечивает, по мнению авторов, широкое обнажение верхних отделов четвертого желудочка, хотя данный вариант диссекции сопровождается большим числом неврологических нарушений в виде преходящих атаксии и мутизма. «Методика латеральной стенки» направлена на адекватную визуализацию ножек мозжечка, расположенных латерально от средней линии выше отверстия Люшка. Доступ осуществляется последовательным использованием односторонней тонзилломедуллярной и тонзиллоувулярной диссекции и предназначен для удаления глиом моста мозга. «Методика бокового выворота», заключающаяся в проведении одностороннего тонзилломедуллярного варианта, нацелена на наиболее латеральные отделы полости четвертого желудочка и используется для удаления опухолей в области бокового выворота. Сравнение теловелярного подхода с доступом через нижние отделы червя мозжечка выявило, что единственным преимуществом расщепления червя мозжечка является более полная визуализация верхне-медиальных отделов крыши четвертого желудочка. Теловелярный подход обеспечивает значительно лучший обзор всей полости желудочка, особенно его боковых выворотов и характеризуется широкими углами хирургического доступа. Расширение угла теловелярного подхода ламинэктомией атланта сводит к минимуму преимущество, которым характеризуется доступ через червь мозжечка для осмотра верхне-медиальных отделов крыши четвертого желудочка [1, 12].
Заключение. Теловелярный (паратонзиллярный) подход к патологическим образованиям четвертого желудочка проводится через церебелломедулярную щель, что позволяет сохранить нижние отделы червя мозжечка, разрушаемого при традиционном доступе. Теловелярный доступ позволяет хорошо визуализировать стенки четвертого желудочка и обеспечивает адекватный коридор для удаления новообразований. Выбор методики хирургического подхода основывается на тщательной оценке локализации объемного образования относительно ствола головного мозга и распространенности опухоли по отношению к полости четвертого желудочка. Тонзилломедуллярный вариант доступа применяется при расположении опухоли в нижней половине четвертого желудочка и латеральном распространении новообразования в боковой выворот к отверстию Люшка. Тонзиллоувулярный подход является предпочтительным при срединном расположении патологического очага без значительной его латерализации. Теловелярный (паратонзиллярный) доступ в полном объеме (одностороннее сочетание тонзилломедуллярного и тонзиллоувулярного вариантов) показан в случаях тампонады значительной по размерам опухолью просвета четвертого желудочка и его боковых выворотов.
Литература
-
Deshmukh V. R., Figueiredo E. G., Deshmukh P., Crawford N. R., Preul M. C., Spetzler R. F. Quatification and comparison of telovelar and transvermian approaches to the fourth ventricle // Neurosurgery (Suppl.). – 2006. –V. 58, N 2. – ONS. 202 – 207.
-
El-Bahy K. Telovelar approach to the fourth ventricle: operative findings and results in 16 cases // Acta Neurochir. (Wienn). – 2005. – V. 147, N 2. – P. 137 – 142.
-
Gok A., Alptekin M., Erkutlu I. Surgical approach to the fourth ventricle cavity through the cerebellomedullary fissure // Neurosurg. Rev. – 2004. – V. 27, N 1. – P. 50 – 54.
-
Jean W. C., Abdel Aziz K. M., Keller J. T., van Loveren H. R. Subtonsillar approach to the foramen of Luschka: an anatomic and clinical study // Neurosurgery. – 2003. –V. 52, N 4. – P. 860 – 866.
-
Kellogg J. X., Piatt J. H., Jr., Resection of fourth ventricle tumors without splitting the vermis: the cerebellomedullary fissure approach // Pediatr. Neurosurg. – 1997. – V. 27, N 1. – P. 28 – 33.
-
Matsushima T., Fukui M., Inoue T., Natori Y., Baba T., Fujii K. Microsurgical and magnetic resonance imaging anatomy of the cerebellomedullary fissure and its application during fourth ventricle surgery // Neurosurgery. – 1992. –V. 30, N 3. – P. 325 – 330.
-
Matsushima T., Inoue T., Inamura T., Natori Y., Ikezaki K., Fukui M. Transcerebellomedullary fissure approach with special reference to methods of dissecting the fissure // J. Neurosurg. – 2001. – V. 94, N 2. – P. 257 – 264.
-
Mussi A. C. M., Rhoton A. L., Jr. Telovelar approach to the fourth ventricle: microsurgical anatomy // J. Neurosurg. – 2000. – V. 92, N 5. – P. 812 – 823.
-
Rajesh B. J., Rao B. R. M., Menon G., Abraham M., Easwer H. V., Nair S. Telovelar approach: technical issues for large fourth ventricle tumors // Child’s Nerv. Syst. – 2007. – V. 23, N 5. – P. 555 – 558.
-
Sharifi G., Jahanbakhshi A., Sabet S. A large choroid plexus papilloma removed by the cerebellomedullary fissure approach. Case report and review of the literature // Turk. Neurosurg. – 2008. – V. 18, N 3. – P. 302 – 306.
-
Shigeno T., Kumai J., Endo M., Hotta S. Surgery of AVM of the inferior medullary velum by the uvulotonsillar approach – advantage of moving of the cerebellar tonsil: technical case report // No Shinkei Geka. – 2002 – V. 30, N 1. – P. 87 – 92.
-
Tanriover N., Ulm A. J., Rhoton A. L., Jr., Yasuda A. Comparison of the transvermian and telovelar approaches to the fourth ventricle // J. Neurosurg. – 2004. – V. 101, N 3. – P. 484 – 498.
-
Ucerler H., Savlam C., Cagli S., Orhan M., Zileli M. The posterior inferior cerebellar artery and its branches in relation to the cerebellomedullary fissure // Clin. Anat. – 2008. – V. 21, N 2. – P. 119 – 126.
-
Zhang J., Wang Z., Jia G. Resection of neoplasm in fourth ventricle and at the back of pons through cerebellomedullary fissure approach // Zhonghua Yi. Xue. Za. Zhi. – 2001. – V. 81, N 11. – P. 645 – 647.
-
Ziyal I. M., Sekhar L. N., Salas E. Subtonsillar-transcerebellomedullary approach to lesions involving the fourth ventricle, the cerebellomedullary fissure and the lateral brainstem // Br. J. Neurosurg. – 1999. – V. 13, N 3. – P. 276 – 284.
-
Yasargil M. G. Microneurosurgery // Thieme, New York – 1996. – Vol. 4B. – P. 63 – 64.
TELOVELAR (PARATONSILLAR) APPROACH TO THE FOURTH VENTRICLE
Yu. A. Grigoryan, A. R. Sitnikov
The dissection of cerebellomedullary fissure provides approach for exposure of the fourth ventricle without vermian splitting. The purpose of this study is to describe the variants of the telovelar approach and the results in 26 patients, operated by the unilateral telovelar approach. The patients had various pathologies of the brainstem (8 cases) and the fourth ventricle (18 cases). Most of them were ependymomas, epidermoids, choroid plexus papillomas and cavernomas. A variant of unilateral telovelar approach – tonsillomedullar (6 cases), tonsillouvular (9 cases) and combined (11 cases) – was suited for every patient. Total removal of the lesion was achieved in all but two cases. The tonsillouvular approach is more preferable for the centrally located tumors from aqueduct to obex of the fourth ventricle without significant lateral spreading. The tonsillomedullar variant is better for tumors of the lower part of the fourth ventricle with a lateral spreading towards the foramen of Luschka. The unilateral telovelar approach (tonsillouvular and tonsillomedullar variants) must be used in cases of large centrally located tumors of the fourth ventricle with significant spreading in the lateral recess and the cerebellopontine angle.
Условные обозначения к рисункам:
T– миндалина мозжечка, U– язычок червя мозжечка, Tu – опухоль, 1 – задняя нижняя мозжечковая артерия, 2 – хориоидальная ветвь задней нижней мозжечковой артерии, 3 – сосудистое сплетение, 4 – нижний мозговой парус, 5 – лицевой –вестибулокохлеарный нервы, 6 – каудальная группа краниальных нервов, 7 – твердая мозговая оболочка пирамиды височной кости, 8 – Сильвиев водопровод , 9 – передняя нижняя мозжечковая артерия
Опубликовано в "Российском нейрохирургическом журнале имени профессора А.Л. Поленова", том I, № 4, 2009, с. 49 - 58.